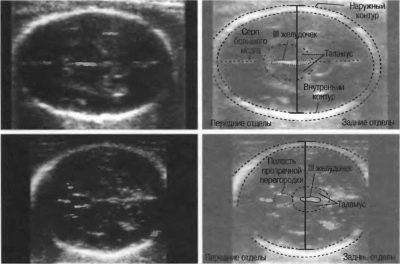
Ultrasonido en el segundo trimestre del embarazo: tiempo y tasa de indicadores
La mitad del embarazo es el momento más hermoso de toda esta experiencia. La futura madre ya no está tan cansada, más bien disfruta su período de espera. Es durante este período, que se realiza el segundo examen programado, denominado cribado. Incluye un diagnóstico de ultrasonido y un análisis de sangre bioquímico. Este estudio revela qué muestra el niño en el ultrasonido, y cómo descifrar el protocolo de examen.
¿Por qué es necesario?
La ecografía en el segundo trimestre identifica los mayores riesgos de que el niño desarrolle patologías y anomalías genéticas o de otro tipo. Estos estudios, llevados a cabo por el Ministerio de Salud de Rusia, en el primer y segundo trimestre, son obligatorios y gratuitos.
Los indicadores que recibe el diagnosticador de ultrasonido, se procesan con la ayuda de un programa informático especial, junto con resultados de análisis de sangre. Estos análisis determinan las hormonas y las proteínas, cuyo nivel puede identificar la posible presencia de patologías en el niño y problemas de la conducta a futuro.
En el primer trimestre, el contenido de proteína hCG y PAPP-A se determina en la sangre, y la denominada prueba triple - hCG, estriol, alfafetoproteína - se realiza en el segundo trimestre.
El programa "reúne" los datos obtenidos de dos fuentes: analiza riesgos individuales - la edad de la mujer, la presencia de malos hábitos y enfermedades crónicas, y patologías genéticas en las familias de la futura madre y padre -, y arroja un resultado donde se indica la probabilidad de que la mujer pueda tener un bebé con Síndrome de Down, Edwards, Patau y otras patologías incurables e incluso letales
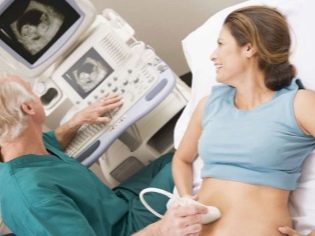
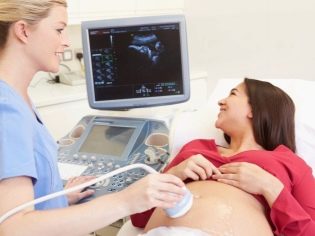
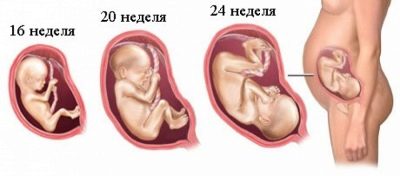
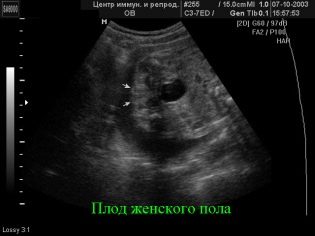
La evaluación en el primer trimestre, que dura de 10 a 13 semanas, se considera como la más informativa. El segundo estudio proporciona menos información sobre los marcadores de patologías genéticas, pero permite que la futura madre vea a su bebé en el monitor del escáner de ultrasonido, descubra cómo crece y también conozca el sexo del bebé. Generalmente, en el segundo trimestre, el ultrasonido permitirá identificar el género.
El niño aún no es tan grande como para estar apretujado en el útero, ni tan pequeño como para no ver los órganos sexuales formados.
Características
El segundo ultrasonido no es tan estricto como en el caso del primer estudio. El Ministerio de Salud recomienda que se realice entre las 18 y 21 semanas. A menudo, las mujeres embarazadas son evaluadas por un período de 16-17 semanas. También es bastante común los términos de 10-24 semanas
No hace mucho tiempo, la segunda ecografía era obligatoria para las mujeres en riesgo: las mujeres embarazadas después de los 35 años, las mujeres que ya tenían niños con patologías genéticas y algunas otras categorías de mujeres embarazadas. Ahora, el segundo examen es obligatorio sin excepción.
El ultrasonido en el segundo trimestre se lleva a cabo para revelar:
-
número de niños (ya que en embarazos múltiples, en el primer estudio el segundo feto no es visible y el médico seguramente lo verá en el segundo examen);
-
posición del feto en el útero, su peso estimado, altura;
-
tamaño de las extremidades, cabeza, abdomen del bebé, etc (el desarrollo de cada parte del cuerpo es de gran importancia para determinar las proporciones y características del desarrollo del bebé);
-
la frecuencia cardíaca del niño y la estructura de su corazón;
-
características de la estructura de los huesos faciales, tórax, columna vertebral;
-
características de la estructura de todos los órganos internos importantes: riñones, hígado, pulmones, cerebro;
-
cantidad de líquido amniótico (agua que rodea al niño);
-
grado de madurez, grosor y ubicación de la placenta;
-
condición del canal cervical, cuello uterino, presencia o ausencia del tono de las paredes uterinas.
Si aún no se conoce el sexo del bebé o si los padres dudan de los resultados de la primera ecografía, la segunda ecografía arrojará un resultado más exacto sobre el género del bebé. No obstante, en el protocolo estándar no se incluye la definición del sexo del niño, por lo que el médico tiene el derecho de rechazar esta solicitud. Muchas consultas han incluido oficialmente la definición del sexo del bebé en la lista de servicios pagados.
El procedimiento de examen de ultrasonido se realiza con el método transabdominal a través de la pared abdominal. Sin embargo, en algunos casos, el médico usa el método transvaginal. El sensor vaginal permite obtener una imagen más nítida del bebé si la madre tiene exceso de peso, ya que la capa de grasa del abdomen dificulta la visualización a través del peritoneo. En ocasiones, ambos métodos de investigación se aplican a la vez.
El diagnóstico dura aproximadamente 10 minutos, es indoloro y completamente seguro, tanto para la mujer como para su bebé.
Preparación para la investigación
En la primera ecografía se aconseja a la mujer vaciar el intestino antes de visitar el consultorio del médico, incluso de gases acumulados. En cambio, en el segundo ultrasonido, no se requiere capacitación específica. Si incluso, en el intestino hay acumulaciones de gases, los resultados del ultrasonido no tendrán absolutamente ningún efecto. El útero que está crecido, empuja al intestino.
Tampoco es necesario llenar la vejiga.
La paciente puede comer todo antes de la investigación. Se recomienda, antes de ir a la sala de ultrasonido, comer una pequeña barra de chocolate. El bebé que está dentro de ella, reaccionará rápidamente al dulce y comenzará a moverse más activamente, lo que le permitirá al médico evaluar las funciones motoras del bebé y considerarlo mejor en diferentes proyecciones.
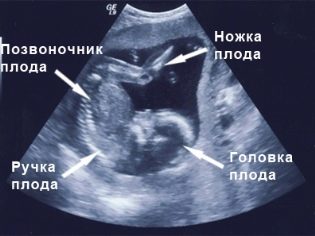
Para la segunda ecografía, la paciente puede ir acompañada del esposo. El feto está claramente visible, se puede ver su perfil, manos, piernas, dedos, nariz, boca, cuencas y genitales. Si el ultrasonido se realiza en formato 3D, los futuros padres incluso podrán ver a quién se parece.
Después del procedimiento, la mujer recibe un informe del estudio en el que encontrará muchas abreviaturas y valores numéricos. No todos los médicos de la clínica tienen la oportunidad de contarle a las futuras madres en el transcurso del diagnóstico, lo que significa uno u otro indicador. Por lo tanto, para entender los números y abreviaturas, deberá pedir ayuda.
Explicación de resultados
Para el segundo trimestre, la mujer ya ha calculado perfectamente la fecha del alumbramiento (desde el momento de la concepción), pero hay un término obstétrico convencional que se calcula a partir del primer día de la última menstruación. Los parámetros que siguen los gineco-obstetras están indicados en el cálculo (día de la concepción + alrededor de 2 semanas).
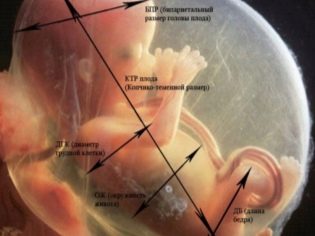
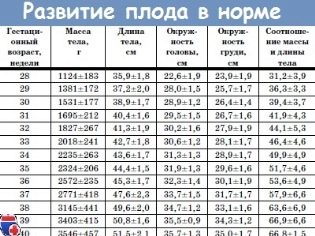
Los parámetros fetométricos del feto que se observan en el ultrasonido y se describen en el protocolo, incluyen lo siguiente:
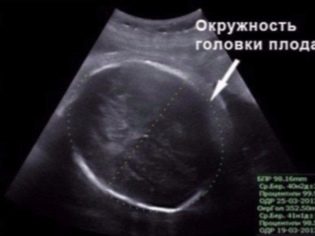
BPR (tamaño biparental)
Esta distancia se establece entre dos huesos parietales. Este indicador, considerado el más informativo, determina el período exacto del embarazo en el segundo trimestre. Si no cumple con la fecha límite, puede ser un síntoma de retraso de la menstruación.
LZR (tamaño occipital-frontal)
Esta distancia es un segmento entre los dos huesos del cráneo, frontal y occipital. Este indicador en sí mismo, no dice nada. Se considera solo en conjunto con el BDP descrito anteriormente. Estas dimensiones indican la duración de la gestación.
Tabla BPR y LZR en el segundo trimestre:
Período obstétrico
BPR es la norma,
mm
BPR-oscilaciones permisibles
mm
LZR
norma,
mm
LZR - vibraciones admisibles, mm
16 semanas
34
31-37
45
41-49
17 semanas
38
34-42
50
46-54
18 semanas
42
37-47
54
49-59
19 semanas
45
41-69
58
53-63
20 semanas
48
43-53
62
56-68
Semana 21
51
46-56
66
60-72
22 semanas
54
48-60
70
64-76
23 semanas
58
52-64
74
67-81
24 semanas
61
55-67
78
71-85
25 semanas
64
58-70
81
73-89
26 semanas
67
61-73
85
77-93
27 semanas
70
64-76
88
80-96
28 semanas
73
67-79
91
83-99
Si el tamaño de la cabeza difiere levemente de la norma de los indicadores, se puede conectar con las características constitucionales del feto: mamá y papá pueden tener cráneos pequeños. Sin embargo, si el BDP o LDD está rezagado (más de 2 semanas), el médico puede indagar sobre el desarrollo del niño, por ejemplo, si hay retraso en el desarrollo, si el bebé tiene pocos nutrientes y vitaminas, etc.
La reducción de estos indicadores es común cuando provienen de aquellas mujeres embarazadas que durante la gestación del bebé, no pudieron dejar el alcohol y el tabaco, así como en embarazos múltiples. Relación de BDP con el resto del tamaño fetal. Si la cabeza se reduce proporcionalmente y otros tamaños tampoco alcanzan el umbral más bajo de la norma, entonces se puede hablar tanto de una característica constitucional (niño delgado), como de un retraso de desarrollo simétrico.
Si los parámetros restantes son normales y solo la altura no cumple la norma, se prescribirán exámenes adicionales, incluido el ultrasonido, para excluir patologías cerebrales, microcefalia y otras anomalías.
Cuando se excede el umbral superior de los valores normativos, si es simétrico a las otras dimensiones del bebé, se puede hablar de un error de cálculo, por ejemplo, ovulación tardía. Un aumento asimétrico en la cabeza del bebé necesita un examen por separado, ya que puede ser un caso de hidropesía del cerebro u otros trastornos del sistema nervioso central que causan inflamación del cerebro.
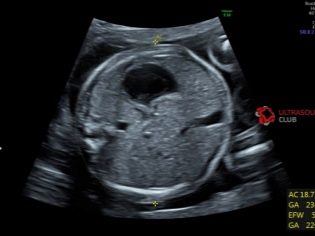
OG (circunferencia de la cabeza) y DO (circunferencia abdominal)
Es importante evaluar la circunferencia de la cabeza del niño. Este parámetro no se calcula por separado, el OG se considera en relación con BPR y LZR (principalmente para comprender las proporciones de la cabeza). La cabeza del bebé crece en el segundo trimestre, y por supuesto, cambia rápidamente.
Tabla OG - segundo trimestre (normas promediadas y desviaciones permisibles):
Período obstétrico
(semanas).
OG - norma, mm
El límite inferior de la norma, mm
El límite superior de la norma, mm
16
124
112
136
17mo
135
121
149
18th
146
131
161
19
158
142
174
20
170
154
186
21
183
166
200
22
195
178
212
23
207
190
224
24
219
201
237
25
232
214
250
26th
243
224
262
27th
254
235
273
28
265
245
285
Si se excede la norma de OG de 2 semanas o más, se requerirá un examen adicional, ya que puede indicar hidrocefalia o pudiera deberse a un error en el cálculo del período obstétrico.
Si solo la cabeza es menos de lo normal, se examinará al niño para determinar si hay una patología en el desarrollo del cerebro o del sistema nervioso central.
La circunferencia del abdomen es un parámetro importante que ayuda al médico a aclarar la condición del niño cuando se sospecha que está retrasado en cuanto a su crecimiento. Generalmente, en el segundo trimestre, hay un retraso fisiológico, en el cual las proporciones del bebé no son simétricas. En otras palabras, no todas las mediciones indican una disminución. En este caso, los estándares de retraso se comparan con la circunferencia del abdomen para descartar si hay un retraso patológico, o flacidez. Pudiera también ser un signo hereditario de un niño en particular.
Tabla de OJ en el segundo trimestre:
Período obstétrico (semanas)
Refrigerante, mm
16
102
17mo
112
18th
124
19
134
20
144
21
157
22
169
23
181
24
193
25
206
26th
217
27th
229
28
241
Un ligero retraso del promedio no se considera patológico. Los médicos analizan en estos casos, la circunferencia del abdomen del feto. El parámetro se compara con BPR, OG, LZR, así como con la longitud de las extremidades del bebé, y también se examina el cordón umbilical y la placenta para excluir la falta de oxígeno y la desnutrición del niño.
La desviación de este parámetro solo, si todos los demás corresponden a la edad gestacional, no dice nada alarmante. Solo los bebés en el segundo trimestre crecen de manera desigual.
Es posible que en un par de semanas en un ultrasonido de emergencia (que se designe para verificar los datos), la columna OC indicará la "norma".
Longitud de los huesos
En el protocolo de ultrasonido, estas dimensiones indican: DBK (longitud del fémur), DCG (longitud de los huesos de la espinilla), DCP (longitud de los huesos del antebrazo), PDC (longitud del húmero), DKN (longitud del hueso nasal). Todos estos huesos están emparejados, por lo tanto, el protocolo indicará valores numéricos dobles, por ejemplo, DBK - 17 a la izquierda, 17 a la derecha
La longitud de las extremidades en el segundo trimestre es un marcador de trastornos genéticos. Por ejemplo, muchos síndromes incurables (Patau, Cornelia de Lange y otros) se caracterizan por miembros acortados. Aunque juzgar las normas y desviaciones, definitivamente nadie lo hará. La sospecha debe ser respaldada por los resultados negativos de la primera evaluación, así como por los análisis de sangre bioquímicos.
A menudo, se observan desviaciones en la longitud de los huesos dorsales en las niñas, porque se desarrollan a un ritmo diferente y en la mayoría de los casos, tienen más parámetros en miniatura que los niños. Las tablas utilizadas por los médicos para verificar los datos de ultrasonido se toman sin importar el sexo.
DBK (longitud de los fémures) en el segundo trimestre:
Obstetricia, ned
DBK es la norma promedio, mm
El límite inferior de la norma, mm
El límite superior de la norma, mm
16
20
17mo
23
17mo
24
20
28
18th
27th
23
31
19
30
26th
34
20
33
29
37
21
36
32
40
22
39
35
43
23
41
37
45
24
44
40
48
25
46
42
50
26th
49
45
53
27th
51
47
55
28
53
49
57
DKG (longitud de los huesos de la espinilla) en el segundo trimestre:
Obstetricia, ned.
DKG - norma, mm
Umbral inferior, mm
El umbral superior de la norma, mm
16
18th
15º
21
17mo
21
17mo
25
18th
24
20
28
19
27th
23
31
20
30
26th
34
21
33
29
37
22
35
31
39
23
38
34
42
24
40
36
44
25
42
38
46
26th
45
41
49
27th
47
43
51
28
49
45
53
WPC (longitud del húmero) y DCT (longitud del antebrazo) en el segundo trimestre:
Obstetricia, ned.
Hueso de hombro - norma, mm
Fluctuaciones permitidas, mm
Hueso de antebrazo - norma, mm
Fluctuaciones permitidas, mm
16
18th
15-21
15º
12-18
17mo
21
17-25
18th
15-21
18th
24
20-28
20
17-23
19
27th
23-31
23
20-26
20
30
26-34
26th
22-29
21
33
29-37
28
24-32
22
35
31-39
30
26-34
23
38
34-42
33
29-37
24
40
36-44
35
31-39
25
43
39-47
37
33-41
26th
45
41-49
39
35-43
27th
47
43-51
41
37-45
28
49
45-53
43
39-47
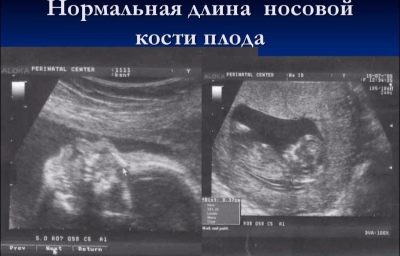
En el primer examen, la longitud del hueso nasal es muy importante para determinar un posible síndrome de Down. La longitud del hueso nasal en el segundo trimestre no es tan importante. Ya no se puede considerar un marcador que indique un posible síndrome de Down en un niño. A la mitad del embarazo, la nariz del bebé tiene el tamaño y las proporciones determinadas por la naturaleza y son únicas en cada niño. En algunas consultas, los médicos en el segundo ultrasonido ni siquiera miden los huesos nasales, sino que simplemente señalan en el protocolo que estos huesos que se visualizan, son normales.
Sin embargo, las futuras madres que tengan los "Huesos nasales" en sus protocolos de ultrasonido, estarán interesadas en saber qué tan "curioso" será su hijo.
El tamaño promedio de los huesos nasales fetales en el segundo trimestre:
Período obstétrico, semanas (períodos)
Longitud del hueso de la nariz - media
El límite inferior de la norma, mm
El límite superior de la norma, mm
16-17 semanas.
5.4
3.6
7.2
18-19 semanas.
6.6
5.2
8.0
20-21 semanas.
7.0
5.7
8.3
22-23 semanas.
7.6
6.0
9.2
24-25 semanas.
8.5
6.9
10.1
26-27 semanas
9.4
7.5
11.3
28-29 semanas.
10.9
8.4
13.4
Órganos internos, cara y cerebro
Si no se observan malformaciones macroscópicas en el bebé, el diagnosticador no llega demasiado lejos en la descripción de los órganos internos del feto. En el protocolo recibido, la futura madre puede ver simplemente la lista: riñones de tamaño correcto, corazón con 4 cámaras, etc.
Si se observan patologías, el tipo de anomalía detectada se indicará en el gráfico correspondiente, por ejemplo, señalados como "quiste" o "subdesarrollo".
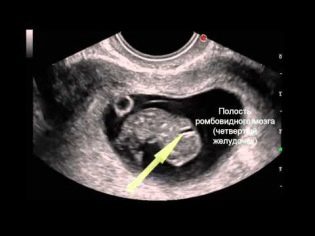
Al evaluar el estado del cerebro, los diagnosticadores notan el tamaño de los lóbulos, sus contornos, la estructura de los ventrículos y el tamaño del cerebelo. Los huesos faciales están bien formados en el quinto mes de embarazo y el médico puede examinar los orbitales sin problemas, medirlos, asegurarse que el bebé ha desarrollado mandíbulas superiores e inferiores, y también, si es que tiene hendiduras, la llamada "boca de lobo" y un labio de liebre.
Al examinar la columna vertebral, el médico evaluará su estado general para detectar posibles hendiduras. Al diagnosticar los pulmones, el médico observará el grado de su madurez.
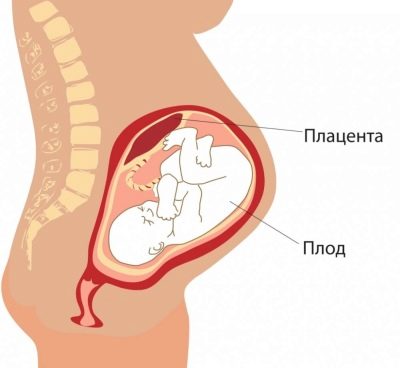
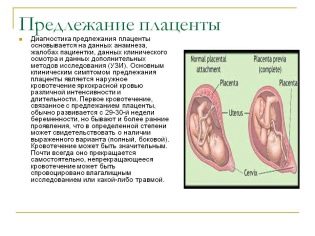
Placenta
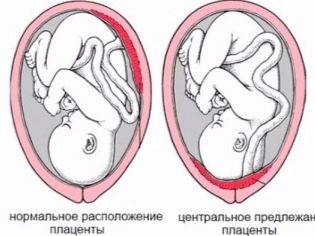
La ubicación del niño es de particular importancia. La ubicación más común se encuentra en la pared posterior, aunque la dislocación frontal no se considera una anomalía. La ubicación de este cuerpo temporal, alimentando al bebé, afecta la elección de las tácticas de parto. Por ejemplo, una ubicación baja o dislocación a lo largo de la pared anterior del útero, puede ser un requisito previo para una cesárea planificada.
La placentación baja se establece cuando el "lugar del niño" se encuentra por debajo de 5,5 centímetros de la faringe interna. Si este órgano temporal bloquea la faringe, en conclusión, se indica que hay una placenta previa. Esto en ningún caso debería causar pánico en la mujer embarazada, ya que a medida que el útero crece, la placenta puede elevarse más, y con frecuencia indica que ya está cerca el final del embarazo y se confirma por ultrasonido en el tercer trimestre.
Además de la ubicación, el médico revela el grosor del "lugar del niño" y el su grado de madurez. El espesor normal para la mitad del embarazo es 4.5 cm. Si la placenta es más gruesa, se prescribe un examen adicional, ya que tal aumento en el órgano temporal, puede hablar de procesos patológicos, por ejemplo, el desarrollo de conflicto Rh de la madre y el feto, así como algunos trastornos genéticos o infecciones intrauterinas.
El grado de madurez de la placenta en el segundo trimestre debe ser cero. Si el médico lo evalúa como el primero, puede tratarse del envejecimiento prematuro del "lugar del niño", la pérdida de parte de las funciones y un peligro potencial para el niño. Esto cambia el grosor: la placenta se vuelve más delgada, usualmente con un envejecimiento temprano en la mitad del embarazo, su grosor se estima en 2 y menos de un centímetro.
Hasta 30 semanas, la placenta idealmente debe tener un grado cero de madurez. Aproximadamente a partir de las 27 semanas puede convertirse en el primero, y con 34, el segundo. Para el momento del nacimiento, este cuerpo "envejece" al tercer grado.
Líquido amniótico (agua)
La transparencia, presencia o ausencia de materia suspendida, así como la cantidad de agua que rodea al niño dentro de la vejiga fetal, es de gran importancia diagnóstica. El protocolo de ultrasonido especifica el índice del líquido amniótico, que da una idea de si la cantidad de agua es normal. Si hay patologías como algún tipo de infección, necesariamente requieren supervisión médica, tratamiento de apoyo y la elección de las tácticas correctas para el alumbramiento.
Las normas medias del índice de líquido amniótico (DIA) en el segundo trimestre:
Obstetricia, ned.
Norma de IOL, mm
Fluctuaciones permitidas, mm
16
121
73-201
17mo
127
77-211
18th
133
80-220
19
137
83-225
20
141
86-230
21
143
88-233
22
145
89-235
23
146
90-237
24
147
90-238
25
147
89-240
26th
147
89-242
27th
156
85-245
28
146
86 -249
Cordón umbilical
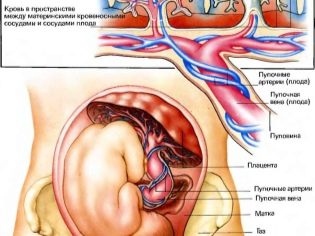
El estudio del cordón umbilical da una idea de cómo el bebé recibe oxígeno y nutrientes, además, la patología de la estructura que conecta el "cordón" puede indicar posibles patologías genéticas en el niño.
Por lo general, un cordón umbilical sano y normal tiene 3 vasos, dos de los cuales son arterias y el otro es una vena y permite el intercambio de fluídos entre la madre y el niño. La madre le da al bebé alimento y oxígeno, y el bebé "envía" productos metabólicos innecesarios que se derivan del cuerpo de la madre.
Un número insuficiente de vasos puede indicar un posible desarrollo de síndrome de Down en el niño, pero no es un marcador obligatorio. En ocasiones, la ausencia de una arteria en el cordón umbilical se compensa con la operación de otra arteria, y el niño nace sano, aunque con un peso reducido.
La presencia de un solo vaso es un signo de patologías fetales, y aquí se requiere un estudio genético detallado y un diagnóstico invasivo.
Al final de la ecografía, la futura madre verá el número de vasos sanguíneos del cordón umbilical encontrados por el médico, así como una nota de que el flujo sanguíneo es normal (o hay una disminución en su velocidad).
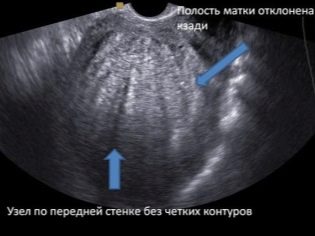
Útero
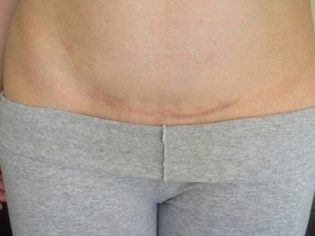
El médico utiliza el ultrasonido para saber si existe una amenaza de interrupción o parto prematuro. También evaluará la presencia o ausencia del tono de las paredes uterinas. Si la mujer previamente se sometió a una cesárea u otras operaciones en el órgano reproductor, la consistencia de la cicatriz postoperatoria se evalúa necesariamente.
Si todo está en orden, entonces en el protocolo de examen de ultrasonido, se indica que la cicatriz no tiene características, y también está indicado el grosor del tejido cicatricial. Las características incluyen nichos, adelgazamiento de la cicatriz, creando un riesgo de ruptura del útero y la muerte del feto y la madre.
Además, se describe el cuello uterino, la condición del canal cervical. Esto muestra si existe una amenaza de aborto espontáneo o parto prematuro.
La parte final
La parte final del protocolo indica si los datos fetométricos corresponden al término obstétrico. El tamaño del feto nos permite calcular su peso estimado, usando varias fórmulas. El peso real puede diferir de este valor con un error suficientemente grande. El peso se calcula con el programa instalado en el escáner de ultrasonido. Si el médico, en su consultorio tiene equipos viejos, es posible que no haya tal elemento en el protocolo.
Peso fetal (valores promedio) en el segundo trimestre:
-
16-17 semanas - 50-75 gr.
-
18-19 semanas - 160-250 gr.
-
20-21 semana - 215-320 gr.
-
22-23 semana - 410-490 gr.
-
24-25 semanas - 580-690 gr.
-
26-27 semana - 800-910 gr.
-
28 semana 980-1000 gr
Problemas comunes
Después de la FIV
Para las mujeres que quedan embarazadas con FIV, el diagnóstico por ultrasonido se realiza con más frecuencia, por lo que en el segundo trimestre no están esperando el segundo y el cuarto o el quinto ultrasonido. Con respecto a estas futuras madres, el estudio intenta ser más completo. En su conclusión, habrá información que no está incluida en el procedimiento estándar: la determinación de la velocidad del flujo sanguíneo en los vasos uterinos y placentarios. Es importante entender si el bebé se siente "fuera del tubo".
Cuando el embarazo es de gemelos (o trillizos)
En este caso, el examen por ultrasonido de la segunda prueba incluye una descripción detallada de cada una de los fetos. Los parámetros son diferentes porque dos o tres bebés no pueden desarrollarse de acuerdo con el mismo patrón, a pesar de que son portados por una madre.
Incapacidad para determinar el sexo
Si el médico en la segunda ecografía no pudo decir a los padres el sexo del futuro bebé, esto no significa que el estudio se realizó deficientemente. Esto es raro, pero es posible que el bebé en el momento del examen simplemente se sienta en una posición incómoda para revisarlo o le dé la espalda al sensor.
En este caso, el especialista no puede garantizar un resultado preciso.
Esta distancia se establece entre dos huesos parietales. Este indicador, considerado el más informativo, determina el período exacto del embarazo en el segundo trimestre. Si no cumple con la fecha límite, puede ser un síntoma de retraso de la menstruación.
Esta distancia es un segmento entre los dos huesos del cráneo, frontal y occipital. Este indicador en sí mismo, no dice nada. Se considera solo en conjunto con el BDP descrito anteriormente. Estas dimensiones indican la duración de la gestación.
Tabla BPR y LZR en el segundo trimestre:
|
Período obstétrico |
BPR es la norma, mm |
BPR-oscilaciones permisibles mm |
LZR norma, mm |
LZR - vibraciones admisibles, mm |
|
16 semanas |
34 |
31-37 |
45 |
41-49 |
|
17 semanas |
38 |
34-42 |
50 |
46-54 |
|
18 semanas |
42 |
37-47 |
54 |
49-59 |
|
19 semanas |
45 |
41-69 |
58 |
53-63 |
|
20 semanas |
48 |
43-53 |
62 |
56-68 |
|
Semana 21 |
51 |
46-56 |
66 |
60-72 |
|
22 semanas |
54 |
48-60 |
70 |
64-76 |
|
23 semanas |
58 |
52-64 |
74 |
67-81 |
|
24 semanas |
61 |
55-67 |
78 |
71-85 |
|
25 semanas |
64 |
58-70 |
81 |
73-89 |
|
26 semanas |
67 |
61-73 |
85 |
77-93 |
|
27 semanas |
70 |
64-76 |
88 |
80-96 |
|
28 semanas |
73 |
67-79 |
91 |
83-99 |
Si el tamaño de la cabeza difiere levemente de la norma de los indicadores, se puede conectar con las características constitucionales del feto: mamá y papá pueden tener cráneos pequeños. Sin embargo, si el BDP o LDD está rezagado (más de 2 semanas), el médico puede indagar sobre el desarrollo del niño, por ejemplo, si hay retraso en el desarrollo, si el bebé tiene pocos nutrientes y vitaminas, etc.
La reducción de estos indicadores es común cuando provienen de aquellas mujeres embarazadas que durante la gestación del bebé, no pudieron dejar el alcohol y el tabaco, así como en embarazos múltiples. Relación de BDP con el resto del tamaño fetal. Si la cabeza se reduce proporcionalmente y otros tamaños tampoco alcanzan el umbral más bajo de la norma, entonces se puede hablar tanto de una característica constitucional (niño delgado), como de un retraso de desarrollo simétrico.
Si los parámetros restantes son normales y solo la altura no cumple la norma, se prescribirán exámenes adicionales, incluido el ultrasonido, para excluir patologías cerebrales, microcefalia y otras anomalías.
Cuando se excede el umbral superior de los valores normativos, si es simétrico a las otras dimensiones del bebé, se puede hablar de un error de cálculo, por ejemplo, ovulación tardía. Un aumento asimétrico en la cabeza del bebé necesita un examen por separado, ya que puede ser un caso de hidropesía del cerebro u otros trastornos del sistema nervioso central que causan inflamación del cerebro.
OG (circunferencia de la cabeza) y DO (circunferencia abdominal)
Es importante evaluar la circunferencia de la cabeza del niño. Este parámetro no se calcula por separado, el OG se considera en relación con BPR y LZR (principalmente para comprender las proporciones de la cabeza). La cabeza del bebé crece en el segundo trimestre, y por supuesto, cambia rápidamente.
Tabla OG - segundo trimestre (normas promediadas y desviaciones permisibles):
Período obstétrico
(semanas).
OG - norma, mm
El límite inferior de la norma, mm
El límite superior de la norma, mm
16
124
112
136
17mo
135
121
149
18th
146
131
161
19
158
142
174
20
170
154
186
21
183
166
200
22
195
178
212
23
207
190
224
24
219
201
237
25
232
214
250
26th
243
224
262
27th
254
235
273
28
265
245
285
Si se excede la norma de OG de 2 semanas o más, se requerirá un examen adicional, ya que puede indicar hidrocefalia o pudiera deberse a un error en el cálculo del período obstétrico.
Si solo la cabeza es menos de lo normal, se examinará al niño para determinar si hay una patología en el desarrollo del cerebro o del sistema nervioso central.
La circunferencia del abdomen es un parámetro importante que ayuda al médico a aclarar la condición del niño cuando se sospecha que está retrasado en cuanto a su crecimiento. Generalmente, en el segundo trimestre, hay un retraso fisiológico, en el cual las proporciones del bebé no son simétricas. En otras palabras, no todas las mediciones indican una disminución. En este caso, los estándares de retraso se comparan con la circunferencia del abdomen para descartar si hay un retraso patológico, o flacidez. Pudiera también ser un signo hereditario de un niño en particular.
Tabla de OJ en el segundo trimestre:
Período obstétrico (semanas)
Refrigerante, mm
16
102
17mo
112
18th
124
19
134
20
144
21
157
22
169
23
181
24
193
25
206
26th
217
27th
229
28
241
Un ligero retraso del promedio no se considera patológico. Los médicos analizan en estos casos, la circunferencia del abdomen del feto. El parámetro se compara con BPR, OG, LZR, así como con la longitud de las extremidades del bebé, y también se examina el cordón umbilical y la placenta para excluir la falta de oxígeno y la desnutrición del niño.
La desviación de este parámetro solo, si todos los demás corresponden a la edad gestacional, no dice nada alarmante. Solo los bebés en el segundo trimestre crecen de manera desigual.
Es posible que en un par de semanas en un ultrasonido de emergencia (que se designe para verificar los datos), la columna OC indicará la "norma".
Longitud de los huesos
En el protocolo de ultrasonido, estas dimensiones indican: DBK (longitud del fémur), DCG (longitud de los huesos de la espinilla), DCP (longitud de los huesos del antebrazo), PDC (longitud del húmero), DKN (longitud del hueso nasal). Todos estos huesos están emparejados, por lo tanto, el protocolo indicará valores numéricos dobles, por ejemplo, DBK - 17 a la izquierda, 17 a la derecha
La longitud de las extremidades en el segundo trimestre es un marcador de trastornos genéticos. Por ejemplo, muchos síndromes incurables (Patau, Cornelia de Lange y otros) se caracterizan por miembros acortados. Aunque juzgar las normas y desviaciones, definitivamente nadie lo hará. La sospecha debe ser respaldada por los resultados negativos de la primera evaluación, así como por los análisis de sangre bioquímicos.
A menudo, se observan desviaciones en la longitud de los huesos dorsales en las niñas, porque se desarrollan a un ritmo diferente y en la mayoría de los casos, tienen más parámetros en miniatura que los niños. Las tablas utilizadas por los médicos para verificar los datos de ultrasonido se toman sin importar el sexo.
DBK (longitud de los fémures) en el segundo trimestre:
Obstetricia, ned
DBK es la norma promedio, mm
El límite inferior de la norma, mm
El límite superior de la norma, mm
16
20
17mo
23
17mo
24
20
28
18th
27th
23
31
19
30
26th
34
20
33
29
37
21
36
32
40
22
39
35
43
23
41
37
45
24
44
40
48
25
46
42
50
26th
49
45
53
27th
51
47
55
28
53
49
57
DKG (longitud de los huesos de la espinilla) en el segundo trimestre:
Obstetricia, ned.
DKG - norma, mm
Umbral inferior, mm
El umbral superior de la norma, mm
16
18th
15º
21
17mo
21
17mo
25
18th
24
20
28
19
27th
23
31
20
30
26th
34
21
33
29
37
22
35
31
39
23
38
34
42
24
40
36
44
25
42
38
46
26th
45
41
49
27th
47
43
51
28
49
45
53
WPC (longitud del húmero) y DCT (longitud del antebrazo) en el segundo trimestre:
Obstetricia, ned.
Hueso de hombro - norma, mm
Fluctuaciones permitidas, mm
Hueso de antebrazo - norma, mm
Fluctuaciones permitidas, mm
16
18th
15-21
15º
12-18
17mo
21
17-25
18th
15-21
18th
24
20-28
20
17-23
19
27th
23-31
23
20-26
20
30
26-34
26th
22-29
21
33
29-37
28
24-32
22
35
31-39
30
26-34
23
38
34-42
33
29-37
24
40
36-44
35
31-39
25
43
39-47
37
33-41
26th
45
41-49
39
35-43
27th
47
43-51
41
37-45
28
49
45-53
43
39-47
En el primer examen, la longitud del hueso nasal es muy importante para determinar un posible síndrome de Down. La longitud del hueso nasal en el segundo trimestre no es tan importante. Ya no se puede considerar un marcador que indique un posible síndrome de Down en un niño. A la mitad del embarazo, la nariz del bebé tiene el tamaño y las proporciones determinadas por la naturaleza y son únicas en cada niño. En algunas consultas, los médicos en el segundo ultrasonido ni siquiera miden los huesos nasales, sino que simplemente señalan en el protocolo que estos huesos que se visualizan, son normales.
Sin embargo, las futuras madres que tengan los "Huesos nasales" en sus protocolos de ultrasonido, estarán interesadas en saber qué tan "curioso" será su hijo.
El tamaño promedio de los huesos nasales fetales en el segundo trimestre:
Período obstétrico, semanas (períodos)
Longitud del hueso de la nariz - media
El límite inferior de la norma, mm
El límite superior de la norma, mm
16-17 semanas.
5.4
3.6
7.2
18-19 semanas.
6.6
5.2
8.0
20-21 semanas.
7.0
5.7
8.3
22-23 semanas.
7.6
6.0
9.2
24-25 semanas.
8.5
6.9
10.1
26-27 semanas
9.4
7.5
11.3
28-29 semanas.
10.9
8.4
13.4
Órganos internos, cara y cerebro
Si no se observan malformaciones macroscópicas en el bebé, el diagnosticador no llega demasiado lejos en la descripción de los órganos internos del feto. En el protocolo recibido, la futura madre puede ver simplemente la lista: riñones de tamaño correcto, corazón con 4 cámaras, etc.
Si se observan patologías, el tipo de anomalía detectada se indicará en el gráfico correspondiente, por ejemplo, señalados como "quiste" o "subdesarrollo".
Al evaluar el estado del cerebro, los diagnosticadores notan el tamaño de los lóbulos, sus contornos, la estructura de los ventrículos y el tamaño del cerebelo. Los huesos faciales están bien formados en el quinto mes de embarazo y el médico puede examinar los orbitales sin problemas, medirlos, asegurarse que el bebé ha desarrollado mandíbulas superiores e inferiores, y también, si es que tiene hendiduras, la llamada "boca de lobo" y un labio de liebre.
Al examinar la columna vertebral, el médico evaluará su estado general para detectar posibles hendiduras. Al diagnosticar los pulmones, el médico observará el grado de su madurez.
Placenta
La ubicación del niño es de particular importancia. La ubicación más común se encuentra en la pared posterior, aunque la dislocación frontal no se considera una anomalía. La ubicación de este cuerpo temporal, alimentando al bebé, afecta la elección de las tácticas de parto. Por ejemplo, una ubicación baja o dislocación a lo largo de la pared anterior del útero, puede ser un requisito previo para una cesárea planificada.
La placentación baja se establece cuando el "lugar del niño" se encuentra por debajo de 5,5 centímetros de la faringe interna. Si este órgano temporal bloquea la faringe, en conclusión, se indica que hay una placenta previa. Esto en ningún caso debería causar pánico en la mujer embarazada, ya que a medida que el útero crece, la placenta puede elevarse más, y con frecuencia indica que ya está cerca el final del embarazo y se confirma por ultrasonido en el tercer trimestre.
Además de la ubicación, el médico revela el grosor del "lugar del niño" y el su grado de madurez. El espesor normal para la mitad del embarazo es 4.5 cm. Si la placenta es más gruesa, se prescribe un examen adicional, ya que tal aumento en el órgano temporal, puede hablar de procesos patológicos, por ejemplo, el desarrollo de conflicto Rh de la madre y el feto, así como algunos trastornos genéticos o infecciones intrauterinas.
El grado de madurez de la placenta en el segundo trimestre debe ser cero. Si el médico lo evalúa como el primero, puede tratarse del envejecimiento prematuro del "lugar del niño", la pérdida de parte de las funciones y un peligro potencial para el niño. Esto cambia el grosor: la placenta se vuelve más delgada, usualmente con un envejecimiento temprano en la mitad del embarazo, su grosor se estima en 2 y menos de un centímetro.
Hasta 30 semanas, la placenta idealmente debe tener un grado cero de madurez. Aproximadamente a partir de las 27 semanas puede convertirse en el primero, y con 34, el segundo. Para el momento del nacimiento, este cuerpo "envejece" al tercer grado.
Líquido amniótico (agua)
La transparencia, presencia o ausencia de materia suspendida, así como la cantidad de agua que rodea al niño dentro de la vejiga fetal, es de gran importancia diagnóstica. El protocolo de ultrasonido especifica el índice del líquido amniótico, que da una idea de si la cantidad de agua es normal. Si hay patologías como algún tipo de infección, necesariamente requieren supervisión médica, tratamiento de apoyo y la elección de las tácticas correctas para el alumbramiento.
Las normas medias del índice de líquido amniótico (DIA) en el segundo trimestre:
Obstetricia, ned.
Norma de IOL, mm
Fluctuaciones permitidas, mm
16
121
73-201
17mo
127
77-211
18th
133
80-220
19
137
83-225
20
141
86-230
21
143
88-233
22
145
89-235
23
146
90-237
24
147
90-238
25
147
89-240
26th
147
89-242
27th
156
85-245
28
146
86 -249
Cordón umbilical
El estudio del cordón umbilical da una idea de cómo el bebé recibe oxígeno y nutrientes, además, la patología de la estructura que conecta el "cordón" puede indicar posibles patologías genéticas en el niño.
Por lo general, un cordón umbilical sano y normal tiene 3 vasos, dos de los cuales son arterias y el otro es una vena y permite el intercambio de fluídos entre la madre y el niño. La madre le da al bebé alimento y oxígeno, y el bebé "envía" productos metabólicos innecesarios que se derivan del cuerpo de la madre.
Un número insuficiente de vasos puede indicar un posible desarrollo de síndrome de Down en el niño, pero no es un marcador obligatorio. En ocasiones, la ausencia de una arteria en el cordón umbilical se compensa con la operación de otra arteria, y el niño nace sano, aunque con un peso reducido.
La presencia de un solo vaso es un signo de patologías fetales, y aquí se requiere un estudio genético detallado y un diagnóstico invasivo.
Al final de la ecografía, la futura madre verá el número de vasos sanguíneos del cordón umbilical encontrados por el médico, así como una nota de que el flujo sanguíneo es normal (o hay una disminución en su velocidad).
Útero
El médico utiliza el ultrasonido para saber si existe una amenaza de interrupción o parto prematuro. También evaluará la presencia o ausencia del tono de las paredes uterinas. Si la mujer previamente se sometió a una cesárea u otras operaciones en el órgano reproductor, la consistencia de la cicatriz postoperatoria se evalúa necesariamente.
Si todo está en orden, entonces en el protocolo de examen de ultrasonido, se indica que la cicatriz no tiene características, y también está indicado el grosor del tejido cicatricial. Las características incluyen nichos, adelgazamiento de la cicatriz, creando un riesgo de ruptura del útero y la muerte del feto y la madre.
Además, se describe el cuello uterino, la condición del canal cervical. Esto muestra si existe una amenaza de aborto espontáneo o parto prematuro.
La parte final
La parte final del protocolo indica si los datos fetométricos corresponden al término obstétrico. El tamaño del feto nos permite calcular su peso estimado, usando varias fórmulas. El peso real puede diferir de este valor con un error suficientemente grande. El peso se calcula con el programa instalado en el escáner de ultrasonido. Si el médico, en su consultorio tiene equipos viejos, es posible que no haya tal elemento en el protocolo.
Peso fetal (valores promedio) en el segundo trimestre:
-
16-17 semanas - 50-75 gr.
-
18-19 semanas - 160-250 gr.
-
20-21 semana - 215-320 gr.
-
22-23 semana - 410-490 gr.
-
24-25 semanas - 580-690 gr.
-
26-27 semana - 800-910 gr.
-
28 semana 980-1000 gr
Problemas comunes
Después de la FIV
Para las mujeres que quedan embarazadas con FIV, el diagnóstico por ultrasonido se realiza con más frecuencia, por lo que en el segundo trimestre no están esperando el segundo y el cuarto o el quinto ultrasonido. Con respecto a estas futuras madres, el estudio intenta ser más completo. En su conclusión, habrá información que no está incluida en el procedimiento estándar: la determinación de la velocidad del flujo sanguíneo en los vasos uterinos y placentarios. Es importante entender si el bebé se siente "fuera del tubo".
Cuando el embarazo es de gemelos (o trillizos)
En este caso, el examen por ultrasonido de la segunda prueba incluye una descripción detallada de cada una de los fetos. Los parámetros son diferentes porque dos o tres bebés no pueden desarrollarse de acuerdo con el mismo patrón, a pesar de que son portados por una madre.
Incapacidad para determinar el sexo
Si el médico en la segunda ecografía no pudo decir a los padres el sexo del futuro bebé, esto no significa que el estudio se realizó deficientemente. Esto es raro, pero es posible que el bebé en el momento del examen simplemente se sienta en una posición incómoda para revisarlo o le dé la espalda al sensor.
En este caso, el especialista no puede garantizar un resultado preciso.
Es importante evaluar la circunferencia de la cabeza del niño. Este parámetro no se calcula por separado, el OG se considera en relación con BPR y LZR (principalmente para comprender las proporciones de la cabeza). La cabeza del bebé crece en el segundo trimestre, y por supuesto, cambia rápidamente.
Tabla OG - segundo trimestre (normas promediadas y desviaciones permisibles):
|
Período obstétrico (semanas). |
OG - norma, mm |
El límite inferior de la norma, mm |
El límite superior de la norma, mm |
|
16 |
124 |
112 |
136 |
|
17mo |
135 |
121 |
149 |
|
18th |
146 |
131 |
161 |
|
19 |
158 |
142 |
174 |
|
20 |
170 |
154 |
186 |
|
21 |
183 |
166 |
200 |
|
22 |
195 |
178 |
212 |
|
23 |
207 |
190 |
224 |
|
24 |
219 |
201 |
237 |
|
25 |
232 |
214 |
250 |
|
26th |
243 |
224 |
262 |
|
27th |
254 |
235 |
273 |
|
28 |
265 |
245 |
285 |
Si se excede la norma de OG de 2 semanas o más, se requerirá un examen adicional, ya que puede indicar hidrocefalia o pudiera deberse a un error en el cálculo del período obstétrico.
Si solo la cabeza es menos de lo normal, se examinará al niño para determinar si hay una patología en el desarrollo del cerebro o del sistema nervioso central.
La circunferencia del abdomen es un parámetro importante que ayuda al médico a aclarar la condición del niño cuando se sospecha que está retrasado en cuanto a su crecimiento. Generalmente, en el segundo trimestre, hay un retraso fisiológico, en el cual las proporciones del bebé no son simétricas. En otras palabras, no todas las mediciones indican una disminución. En este caso, los estándares de retraso se comparan con la circunferencia del abdomen para descartar si hay un retraso patológico, o flacidez. Pudiera también ser un signo hereditario de un niño en particular.
Tabla de OJ en el segundo trimestre:
|
Período obstétrico (semanas) |
Refrigerante, mm |
|
16 |
102 |
|
17mo |
112 |
|
18th |
124 |
|
19 |
134 |
|
20 |
144 |
|
21 |
157 |
|
22 |
169 |
|
23 |
181 |
|
24 |
193 |
|
25 |
206 |
|
26th |
217 |
|
27th |
229 |
|
28 |
241 |
Un ligero retraso del promedio no se considera patológico. Los médicos analizan en estos casos, la circunferencia del abdomen del feto. El parámetro se compara con BPR, OG, LZR, así como con la longitud de las extremidades del bebé, y también se examina el cordón umbilical y la placenta para excluir la falta de oxígeno y la desnutrición del niño.
La desviación de este parámetro solo, si todos los demás corresponden a la edad gestacional, no dice nada alarmante. Solo los bebés en el segundo trimestre crecen de manera desigual.
Es posible que en un par de semanas en un ultrasonido de emergencia (que se designe para verificar los datos), la columna OC indicará la "norma".
En el protocolo de ultrasonido, estas dimensiones indican: DBK (longitud del fémur), DCG (longitud de los huesos de la espinilla), DCP (longitud de los huesos del antebrazo), PDC (longitud del húmero), DKN (longitud del hueso nasal). Todos estos huesos están emparejados, por lo tanto, el protocolo indicará valores numéricos dobles, por ejemplo, DBK - 17 a la izquierda, 17 a la derecha
La longitud de las extremidades en el segundo trimestre es un marcador de trastornos genéticos. Por ejemplo, muchos síndromes incurables (Patau, Cornelia de Lange y otros) se caracterizan por miembros acortados. Aunque juzgar las normas y desviaciones, definitivamente nadie lo hará. La sospecha debe ser respaldada por los resultados negativos de la primera evaluación, así como por los análisis de sangre bioquímicos.
A menudo, se observan desviaciones en la longitud de los huesos dorsales en las niñas, porque se desarrollan a un ritmo diferente y en la mayoría de los casos, tienen más parámetros en miniatura que los niños. Las tablas utilizadas por los médicos para verificar los datos de ultrasonido se toman sin importar el sexo.
DBK (longitud de los fémures) en el segundo trimestre:
|
Obstetricia, ned |
DBK es la norma promedio, mm |
El límite inferior de la norma, mm |
El límite superior de la norma, mm |
|
16 |
20 |
17mo |
23 |
|
17mo |
24 |
20 |
28 |
|
18th |
27th |
23 |
31 |
|
19 |
30 |
26th |
34 |
|
20 |
33 |
29 |
37 |
|
21 |
36 |
32 |
40 |
|
22 |
39 |
35 |
43 |
|
23 |
41 |
37 |
45 |
|
24 |
44 |
40 |
48 |
|
25 |
46 |
42 |
50 |
|
26th |
49 |
45 |
53 |
|
27th |
51 |
47 |
55 |
|
28 |
53 |
49 |
57 |
DKG (longitud de los huesos de la espinilla) en el segundo trimestre:
|
Obstetricia, ned. |
DKG - norma, mm |
Umbral inferior, mm |
El umbral superior de la norma, mm |
|
16 |
18th |
15º |
21 |
|
17mo |
21 |
17mo |
25 |
|
18th |
24 |
20 |
28 |
|
19 |
27th |
23 |
31 |
|
20 |
30 |
26th |
34 |
|
21 |
33 |
29 |
37 |
|
22 |
35 |
31 |
39 |
|
23 |
38 |
34 |
42 |
|
24 |
40 |
36 |
44 |
|
25 |
42 |
38 |
46 |
|
26th |
45 |
41 |
49 |
|
27th |
47 |
43 |
51 |
|
28 |
49 |
45 |
53 |
WPC (longitud del húmero) y DCT (longitud del antebrazo) en el segundo trimestre:
|
Obstetricia, ned. |
Hueso de hombro - norma, mm |
Fluctuaciones permitidas, mm |
Hueso de antebrazo - norma, mm |
Fluctuaciones permitidas, mm |
|
16 |
18th |
15-21 |
15º |
12-18 |
|
17mo |
21 |
17-25 |
18th |
15-21 |
|
18th |
24 |
20-28 |
20 |
17-23 |
|
19 |
27th |
23-31 |
23 |
20-26 |
|
20 |
30 |
26-34 |
26th |
22-29 |
|
21 |
33 |
29-37 |
28 |
24-32 |
|
22 |
35 |
31-39 |
30 |
26-34 |
|
23 |
38 |
34-42 |
33 |
29-37 |
|
24 |
40 |
36-44 |
35 |
31-39 |
|
25 |
43 |
39-47 |
37 |
33-41 |
|
26th |
45 |
41-49 |
39 |
35-43 |
|
27th |
47 |
43-51 |
41 |
37-45 |
|
28 |
49 |
45-53 |
43 |
39-47 |
En el primer examen, la longitud del hueso nasal es muy importante para determinar un posible síndrome de Down. La longitud del hueso nasal en el segundo trimestre no es tan importante. Ya no se puede considerar un marcador que indique un posible síndrome de Down en un niño. A la mitad del embarazo, la nariz del bebé tiene el tamaño y las proporciones determinadas por la naturaleza y son únicas en cada niño. En algunas consultas, los médicos en el segundo ultrasonido ni siquiera miden los huesos nasales, sino que simplemente señalan en el protocolo que estos huesos que se visualizan, son normales.
Sin embargo, las futuras madres que tengan los "Huesos nasales" en sus protocolos de ultrasonido, estarán interesadas en saber qué tan "curioso" será su hijo.
El tamaño promedio de los huesos nasales fetales en el segundo trimestre:
|
Período obstétrico, semanas (períodos) |
Longitud del hueso de la nariz - media |
El límite inferior de la norma, mm |
El límite superior de la norma, mm |
|
16-17 semanas. |
5.4 |
3.6 |
7.2 |
|
18-19 semanas. |
6.6 |
5.2 |
8.0 |
|
20-21 semanas. |
7.0 |
5.7 |
8.3 |
|
22-23 semanas. |
7.6 |
6.0 |
9.2 |
|
24-25 semanas. |
8.5 |
6.9 |
10.1 |
|
26-27 semanas |
9.4 |
7.5 |
11.3 |
|
28-29 semanas. |
10.9 |
8.4 |
13.4 |
Órganos internos, cara y cerebro
Si no se observan malformaciones macroscópicas en el bebé, el diagnosticador no llega demasiado lejos en la descripción de los órganos internos del feto. En el protocolo recibido, la futura madre puede ver simplemente la lista: riñones de tamaño correcto, corazón con 4 cámaras, etc.
Si se observan patologías, el tipo de anomalía detectada se indicará en el gráfico correspondiente, por ejemplo, señalados como "quiste" o "subdesarrollo".
Al evaluar el estado del cerebro, los diagnosticadores notan el tamaño de los lóbulos, sus contornos, la estructura de los ventrículos y el tamaño del cerebelo. Los huesos faciales están bien formados en el quinto mes de embarazo y el médico puede examinar los orbitales sin problemas, medirlos, asegurarse que el bebé ha desarrollado mandíbulas superiores e inferiores, y también, si es que tiene hendiduras, la llamada "boca de lobo" y un labio de liebre.
Al examinar la columna vertebral, el médico evaluará su estado general para detectar posibles hendiduras. Al diagnosticar los pulmones, el médico observará el grado de su madurez.
Placenta
La ubicación del niño es de particular importancia. La ubicación más común se encuentra en la pared posterior, aunque la dislocación frontal no se considera una anomalía. La ubicación de este cuerpo temporal, alimentando al bebé, afecta la elección de las tácticas de parto. Por ejemplo, una ubicación baja o dislocación a lo largo de la pared anterior del útero, puede ser un requisito previo para una cesárea planificada.
La placentación baja se establece cuando el "lugar del niño" se encuentra por debajo de 5,5 centímetros de la faringe interna. Si este órgano temporal bloquea la faringe, en conclusión, se indica que hay una placenta previa. Esto en ningún caso debería causar pánico en la mujer embarazada, ya que a medida que el útero crece, la placenta puede elevarse más, y con frecuencia indica que ya está cerca el final del embarazo y se confirma por ultrasonido en el tercer trimestre.
Además de la ubicación, el médico revela el grosor del "lugar del niño" y el su grado de madurez. El espesor normal para la mitad del embarazo es 4.5 cm. Si la placenta es más gruesa, se prescribe un examen adicional, ya que tal aumento en el órgano temporal, puede hablar de procesos patológicos, por ejemplo, el desarrollo de conflicto Rh de la madre y el feto, así como algunos trastornos genéticos o infecciones intrauterinas.
El grado de madurez de la placenta en el segundo trimestre debe ser cero. Si el médico lo evalúa como el primero, puede tratarse del envejecimiento prematuro del "lugar del niño", la pérdida de parte de las funciones y un peligro potencial para el niño. Esto cambia el grosor: la placenta se vuelve más delgada, usualmente con un envejecimiento temprano en la mitad del embarazo, su grosor se estima en 2 y menos de un centímetro.
Hasta 30 semanas, la placenta idealmente debe tener un grado cero de madurez. Aproximadamente a partir de las 27 semanas puede convertirse en el primero, y con 34, el segundo. Para el momento del nacimiento, este cuerpo "envejece" al tercer grado.
Líquido amniótico (agua)
La transparencia, presencia o ausencia de materia suspendida, así como la cantidad de agua que rodea al niño dentro de la vejiga fetal, es de gran importancia diagnóstica. El protocolo de ultrasonido especifica el índice del líquido amniótico, que da una idea de si la cantidad de agua es normal. Si hay patologías como algún tipo de infección, necesariamente requieren supervisión médica, tratamiento de apoyo y la elección de las tácticas correctas para el alumbramiento.
Las normas medias del índice de líquido amniótico (DIA) en el segundo trimestre:
Obstetricia, ned.
Norma de IOL, mm
Fluctuaciones permitidas, mm
16
121
73-201
17mo
127
77-211
18th
133
80-220
19
137
83-225
20
141
86-230
21
143
88-233
22
145
89-235
23
146
90-237
24
147
90-238
25
147
89-240
26th
147
89-242
27th
156
85-245
28
146
86 -249
Cordón umbilical
El estudio del cordón umbilical da una idea de cómo el bebé recibe oxígeno y nutrientes, además, la patología de la estructura que conecta el "cordón" puede indicar posibles patologías genéticas en el niño.
Por lo general, un cordón umbilical sano y normal tiene 3 vasos, dos de los cuales son arterias y el otro es una vena y permite el intercambio de fluídos entre la madre y el niño. La madre le da al bebé alimento y oxígeno, y el bebé "envía" productos metabólicos innecesarios que se derivan del cuerpo de la madre.
Un número insuficiente de vasos puede indicar un posible desarrollo de síndrome de Down en el niño, pero no es un marcador obligatorio. En ocasiones, la ausencia de una arteria en el cordón umbilical se compensa con la operación de otra arteria, y el niño nace sano, aunque con un peso reducido.
La presencia de un solo vaso es un signo de patologías fetales, y aquí se requiere un estudio genético detallado y un diagnóstico invasivo.
Al final de la ecografía, la futura madre verá el número de vasos sanguíneos del cordón umbilical encontrados por el médico, así como una nota de que el flujo sanguíneo es normal (o hay una disminución en su velocidad).
Útero
El médico utiliza el ultrasonido para saber si existe una amenaza de interrupción o parto prematuro. También evaluará la presencia o ausencia del tono de las paredes uterinas. Si la mujer previamente se sometió a una cesárea u otras operaciones en el órgano reproductor, la consistencia de la cicatriz postoperatoria se evalúa necesariamente.
Si todo está en orden, entonces en el protocolo de examen de ultrasonido, se indica que la cicatriz no tiene características, y también está indicado el grosor del tejido cicatricial. Las características incluyen nichos, adelgazamiento de la cicatriz, creando un riesgo de ruptura del útero y la muerte del feto y la madre.
Además, se describe el cuello uterino, la condición del canal cervical. Esto muestra si existe una amenaza de aborto espontáneo o parto prematuro.
La parte final
La parte final del protocolo indica si los datos fetométricos corresponden al término obstétrico. El tamaño del feto nos permite calcular su peso estimado, usando varias fórmulas. El peso real puede diferir de este valor con un error suficientemente grande. El peso se calcula con el programa instalado en el escáner de ultrasonido. Si el médico, en su consultorio tiene equipos viejos, es posible que no haya tal elemento en el protocolo.
Peso fetal (valores promedio) en el segundo trimestre:
-
16-17 semanas - 50-75 gr.
-
18-19 semanas - 160-250 gr.
-
20-21 semana - 215-320 gr.
-
22-23 semana - 410-490 gr.
-
24-25 semanas - 580-690 gr.
-
26-27 semana - 800-910 gr.
-
28 semana 980-1000 gr
Problemas comunes
Después de la FIV
Para las mujeres que quedan embarazadas con FIV, el diagnóstico por ultrasonido se realiza con más frecuencia, por lo que en el segundo trimestre no están esperando el segundo y el cuarto o el quinto ultrasonido. Con respecto a estas futuras madres, el estudio intenta ser más completo. En su conclusión, habrá información que no está incluida en el procedimiento estándar: la determinación de la velocidad del flujo sanguíneo en los vasos uterinos y placentarios. Es importante entender si el bebé se siente "fuera del tubo".
Cuando el embarazo es de gemelos (o trillizos)
En este caso, el examen por ultrasonido de la segunda prueba incluye una descripción detallada de cada una de los fetos. Los parámetros son diferentes porque dos o tres bebés no pueden desarrollarse de acuerdo con el mismo patrón, a pesar de que son portados por una madre.
Incapacidad para determinar el sexo
Si el médico en la segunda ecografía no pudo decir a los padres el sexo del futuro bebé, esto no significa que el estudio se realizó deficientemente. Esto es raro, pero es posible que el bebé en el momento del examen simplemente se sienta en una posición incómoda para revisarlo o le dé la espalda al sensor.
En este caso, el especialista no puede garantizar un resultado preciso.
Si no se observan malformaciones macroscópicas en el bebé, el diagnosticador no llega demasiado lejos en la descripción de los órganos internos del feto. En el protocolo recibido, la futura madre puede ver simplemente la lista: riñones de tamaño correcto, corazón con 4 cámaras, etc.
Si se observan patologías, el tipo de anomalía detectada se indicará en el gráfico correspondiente, por ejemplo, señalados como "quiste" o "subdesarrollo".
Al evaluar el estado del cerebro, los diagnosticadores notan el tamaño de los lóbulos, sus contornos, la estructura de los ventrículos y el tamaño del cerebelo. Los huesos faciales están bien formados en el quinto mes de embarazo y el médico puede examinar los orbitales sin problemas, medirlos, asegurarse que el bebé ha desarrollado mandíbulas superiores e inferiores, y también, si es que tiene hendiduras, la llamada "boca de lobo" y un labio de liebre.
Al examinar la columna vertebral, el médico evaluará su estado general para detectar posibles hendiduras. Al diagnosticar los pulmones, el médico observará el grado de su madurez.
La ubicación del niño es de particular importancia. La ubicación más común se encuentra en la pared posterior, aunque la dislocación frontal no se considera una anomalía. La ubicación de este cuerpo temporal, alimentando al bebé, afecta la elección de las tácticas de parto. Por ejemplo, una ubicación baja o dislocación a lo largo de la pared anterior del útero, puede ser un requisito previo para una cesárea planificada.
La placentación baja se establece cuando el "lugar del niño" se encuentra por debajo de 5,5 centímetros de la faringe interna. Si este órgano temporal bloquea la faringe, en conclusión, se indica que hay una placenta previa. Esto en ningún caso debería causar pánico en la mujer embarazada, ya que a medida que el útero crece, la placenta puede elevarse más, y con frecuencia indica que ya está cerca el final del embarazo y se confirma por ultrasonido en el tercer trimestre.
Además de la ubicación, el médico revela el grosor del "lugar del niño" y el su grado de madurez. El espesor normal para la mitad del embarazo es 4.5 cm. Si la placenta es más gruesa, se prescribe un examen adicional, ya que tal aumento en el órgano temporal, puede hablar de procesos patológicos, por ejemplo, el desarrollo de conflicto Rh de la madre y el feto, así como algunos trastornos genéticos o infecciones intrauterinas.
El grado de madurez de la placenta en el segundo trimestre debe ser cero. Si el médico lo evalúa como el primero, puede tratarse del envejecimiento prematuro del "lugar del niño", la pérdida de parte de las funciones y un peligro potencial para el niño. Esto cambia el grosor: la placenta se vuelve más delgada, usualmente con un envejecimiento temprano en la mitad del embarazo, su grosor se estima en 2 y menos de un centímetro.
Hasta 30 semanas, la placenta idealmente debe tener un grado cero de madurez. Aproximadamente a partir de las 27 semanas puede convertirse en el primero, y con 34, el segundo. Para el momento del nacimiento, este cuerpo "envejece" al tercer grado.
Líquido amniótico (agua)
La transparencia, presencia o ausencia de materia suspendida, así como la cantidad de agua que rodea al niño dentro de la vejiga fetal, es de gran importancia diagnóstica. El protocolo de ultrasonido especifica el índice del líquido amniótico, que da una idea de si la cantidad de agua es normal. Si hay patologías como algún tipo de infección, necesariamente requieren supervisión médica, tratamiento de apoyo y la elección de las tácticas correctas para el alumbramiento.
Las normas medias del índice de líquido amniótico (DIA) en el segundo trimestre:
Obstetricia, ned.
Norma de IOL, mm
Fluctuaciones permitidas, mm
16
121
73-201
17mo
127
77-211
18th
133
80-220
19
137
83-225
20
141
86-230
21
143
88-233
22
145
89-235
23
146
90-237
24
147
90-238
25
147
89-240
26th
147
89-242
27th
156
85-245
28
146
86 -249
Cordón umbilical
El estudio del cordón umbilical da una idea de cómo el bebé recibe oxígeno y nutrientes, además, la patología de la estructura que conecta el "cordón" puede indicar posibles patologías genéticas en el niño.
Por lo general, un cordón umbilical sano y normal tiene 3 vasos, dos de los cuales son arterias y el otro es una vena y permite el intercambio de fluídos entre la madre y el niño. La madre le da al bebé alimento y oxígeno, y el bebé "envía" productos metabólicos innecesarios que se derivan del cuerpo de la madre.
Un número insuficiente de vasos puede indicar un posible desarrollo de síndrome de Down en el niño, pero no es un marcador obligatorio. En ocasiones, la ausencia de una arteria en el cordón umbilical se compensa con la operación de otra arteria, y el niño nace sano, aunque con un peso reducido.
La presencia de un solo vaso es un signo de patologías fetales, y aquí se requiere un estudio genético detallado y un diagnóstico invasivo.
Al final de la ecografía, la futura madre verá el número de vasos sanguíneos del cordón umbilical encontrados por el médico, así como una nota de que el flujo sanguíneo es normal (o hay una disminución en su velocidad).
Útero
El médico utiliza el ultrasonido para saber si existe una amenaza de interrupción o parto prematuro. También evaluará la presencia o ausencia del tono de las paredes uterinas. Si la mujer previamente se sometió a una cesárea u otras operaciones en el órgano reproductor, la consistencia de la cicatriz postoperatoria se evalúa necesariamente.
Si todo está en orden, entonces en el protocolo de examen de ultrasonido, se indica que la cicatriz no tiene características, y también está indicado el grosor del tejido cicatricial. Las características incluyen nichos, adelgazamiento de la cicatriz, creando un riesgo de ruptura del útero y la muerte del feto y la madre.
Además, se describe el cuello uterino, la condición del canal cervical. Esto muestra si existe una amenaza de aborto espontáneo o parto prematuro.
La parte final
La parte final del protocolo indica si los datos fetométricos corresponden al término obstétrico. El tamaño del feto nos permite calcular su peso estimado, usando varias fórmulas. El peso real puede diferir de este valor con un error suficientemente grande. El peso se calcula con el programa instalado en el escáner de ultrasonido. Si el médico, en su consultorio tiene equipos viejos, es posible que no haya tal elemento en el protocolo.
Peso fetal (valores promedio) en el segundo trimestre:
-
16-17 semanas - 50-75 gr.
-
18-19 semanas - 160-250 gr.
-
20-21 semana - 215-320 gr.
-
22-23 semana - 410-490 gr.
-
24-25 semanas - 580-690 gr.
-
26-27 semana - 800-910 gr.
-
28 semana 980-1000 gr
Problemas comunes
Después de la FIV
Para las mujeres que quedan embarazadas con FIV, el diagnóstico por ultrasonido se realiza con más frecuencia, por lo que en el segundo trimestre no están esperando el segundo y el cuarto o el quinto ultrasonido. Con respecto a estas futuras madres, el estudio intenta ser más completo. En su conclusión, habrá información que no está incluida en el procedimiento estándar: la determinación de la velocidad del flujo sanguíneo en los vasos uterinos y placentarios. Es importante entender si el bebé se siente "fuera del tubo".
Cuando el embarazo es de gemelos (o trillizos)
En este caso, el examen por ultrasonido de la segunda prueba incluye una descripción detallada de cada una de los fetos. Los parámetros son diferentes porque dos o tres bebés no pueden desarrollarse de acuerdo con el mismo patrón, a pesar de que son portados por una madre.
Incapacidad para determinar el sexo
Si el médico en la segunda ecografía no pudo decir a los padres el sexo del futuro bebé, esto no significa que el estudio se realizó deficientemente. Esto es raro, pero es posible que el bebé en el momento del examen simplemente se sienta en una posición incómoda para revisarlo o le dé la espalda al sensor.
En este caso, el especialista no puede garantizar un resultado preciso.
La transparencia, presencia o ausencia de materia suspendida, así como la cantidad de agua que rodea al niño dentro de la vejiga fetal, es de gran importancia diagnóstica. El protocolo de ultrasonido especifica el índice del líquido amniótico, que da una idea de si la cantidad de agua es normal. Si hay patologías como algún tipo de infección, necesariamente requieren supervisión médica, tratamiento de apoyo y la elección de las tácticas correctas para el alumbramiento.
Las normas medias del índice de líquido amniótico (DIA) en el segundo trimestre:
|
Obstetricia, ned. |
Norma de IOL, mm |
Fluctuaciones permitidas, mm |
|
16 |
121 |
73-201 |
|
17mo |
127 |
77-211 |
|
18th |
133 |
80-220 |
|
19 |
137 |
83-225 |
|
20 |
141 |
86-230 |
|
21 |
143 |
88-233 |
|
22 |
145 |
89-235 |
|
23 |
146 |
90-237 |
|
24 |
147 |
90-238 |
|
25 |
147 |
89-240 |
|
26th |
147 |
89-242 |
|
27th |
156 |
85-245 |
|
28 |
146 |
86 -249 |
El estudio del cordón umbilical da una idea de cómo el bebé recibe oxígeno y nutrientes, además, la patología de la estructura que conecta el "cordón" puede indicar posibles patologías genéticas en el niño.
Por lo general, un cordón umbilical sano y normal tiene 3 vasos, dos de los cuales son arterias y el otro es una vena y permite el intercambio de fluídos entre la madre y el niño. La madre le da al bebé alimento y oxígeno, y el bebé "envía" productos metabólicos innecesarios que se derivan del cuerpo de la madre.
Un número insuficiente de vasos puede indicar un posible desarrollo de síndrome de Down en el niño, pero no es un marcador obligatorio. En ocasiones, la ausencia de una arteria en el cordón umbilical se compensa con la operación de otra arteria, y el niño nace sano, aunque con un peso reducido.
La presencia de un solo vaso es un signo de patologías fetales, y aquí se requiere un estudio genético detallado y un diagnóstico invasivo.
Al final de la ecografía, la futura madre verá el número de vasos sanguíneos del cordón umbilical encontrados por el médico, así como una nota de que el flujo sanguíneo es normal (o hay una disminución en su velocidad).
Útero
El médico utiliza el ultrasonido para saber si existe una amenaza de interrupción o parto prematuro. También evaluará la presencia o ausencia del tono de las paredes uterinas. Si la mujer previamente se sometió a una cesárea u otras operaciones en el órgano reproductor, la consistencia de la cicatriz postoperatoria se evalúa necesariamente.
Si todo está en orden, entonces en el protocolo de examen de ultrasonido, se indica que la cicatriz no tiene características, y también está indicado el grosor del tejido cicatricial. Las características incluyen nichos, adelgazamiento de la cicatriz, creando un riesgo de ruptura del útero y la muerte del feto y la madre.
Además, se describe el cuello uterino, la condición del canal cervical. Esto muestra si existe una amenaza de aborto espontáneo o parto prematuro.
La parte final
La parte final del protocolo indica si los datos fetométricos corresponden al término obstétrico. El tamaño del feto nos permite calcular su peso estimado, usando varias fórmulas. El peso real puede diferir de este valor con un error suficientemente grande. El peso se calcula con el programa instalado en el escáner de ultrasonido. Si el médico, en su consultorio tiene equipos viejos, es posible que no haya tal elemento en el protocolo.
Peso fetal (valores promedio) en el segundo trimestre:
-
16-17 semanas - 50-75 gr.
-
18-19 semanas - 160-250 gr.
-
20-21 semana - 215-320 gr.
-
22-23 semana - 410-490 gr.
-
24-25 semanas - 580-690 gr.
-
26-27 semana - 800-910 gr.
-
28 semana 980-1000 gr
Problemas comunes
Después de la FIV
Para las mujeres que quedan embarazadas con FIV, el diagnóstico por ultrasonido se realiza con más frecuencia, por lo que en el segundo trimestre no están esperando el segundo y el cuarto o el quinto ultrasonido. Con respecto a estas futuras madres, el estudio intenta ser más completo. En su conclusión, habrá información que no está incluida en el procedimiento estándar: la determinación de la velocidad del flujo sanguíneo en los vasos uterinos y placentarios. Es importante entender si el bebé se siente "fuera del tubo".
Cuando el embarazo es de gemelos (o trillizos)
En este caso, el examen por ultrasonido de la segunda prueba incluye una descripción detallada de cada una de los fetos. Los parámetros son diferentes porque dos o tres bebés no pueden desarrollarse de acuerdo con el mismo patrón, a pesar de que son portados por una madre.
Incapacidad para determinar el sexo
Si el médico en la segunda ecografía no pudo decir a los padres el sexo del futuro bebé, esto no significa que el estudio se realizó deficientemente. Esto es raro, pero es posible que el bebé en el momento del examen simplemente se sienta en una posición incómoda para revisarlo o le dé la espalda al sensor.
En este caso, el especialista no puede garantizar un resultado preciso.
El médico utiliza el ultrasonido para saber si existe una amenaza de interrupción o parto prematuro. También evaluará la presencia o ausencia del tono de las paredes uterinas. Si la mujer previamente se sometió a una cesárea u otras operaciones en el órgano reproductor, la consistencia de la cicatriz postoperatoria se evalúa necesariamente.
Si todo está en orden, entonces en el protocolo de examen de ultrasonido, se indica que la cicatriz no tiene características, y también está indicado el grosor del tejido cicatricial. Las características incluyen nichos, adelgazamiento de la cicatriz, creando un riesgo de ruptura del útero y la muerte del feto y la madre.
Además, se describe el cuello uterino, la condición del canal cervical. Esto muestra si existe una amenaza de aborto espontáneo o parto prematuro.
La parte final del protocolo indica si los datos fetométricos corresponden al término obstétrico. El tamaño del feto nos permite calcular su peso estimado, usando varias fórmulas. El peso real puede diferir de este valor con un error suficientemente grande. El peso se calcula con el programa instalado en el escáner de ultrasonido. Si el médico, en su consultorio tiene equipos viejos, es posible que no haya tal elemento en el protocolo.
Peso fetal (valores promedio) en el segundo trimestre:
-
16-17 semanas - 50-75 gr.
-
18-19 semanas - 160-250 gr.
-
20-21 semana - 215-320 gr.
-
22-23 semana - 410-490 gr.
-
24-25 semanas - 580-690 gr.
-
26-27 semana - 800-910 gr.
-
28 semana 980-1000 gr
Problemas comunes
Después de la FIV
Para las mujeres que quedan embarazadas con FIV, el diagnóstico por ultrasonido se realiza con más frecuencia, por lo que en el segundo trimestre no están esperando el segundo y el cuarto o el quinto ultrasonido. Con respecto a estas futuras madres, el estudio intenta ser más completo. En su conclusión, habrá información que no está incluida en el procedimiento estándar: la determinación de la velocidad del flujo sanguíneo en los vasos uterinos y placentarios. Es importante entender si el bebé se siente "fuera del tubo".
Cuando el embarazo es de gemelos (o trillizos)
En este caso, el examen por ultrasonido de la segunda prueba incluye una descripción detallada de cada una de los fetos. Los parámetros son diferentes porque dos o tres bebés no pueden desarrollarse de acuerdo con el mismo patrón, a pesar de que son portados por una madre.
Incapacidad para determinar el sexo
Si el médico en la segunda ecografía no pudo decir a los padres el sexo del futuro bebé, esto no significa que el estudio se realizó deficientemente. Esto es raro, pero es posible que el bebé en el momento del examen simplemente se sienta en una posición incómoda para revisarlo o le dé la espalda al sensor.
En este caso, el especialista no puede garantizar un resultado preciso.
Para las mujeres que quedan embarazadas con FIV, el diagnóstico por ultrasonido se realiza con más frecuencia, por lo que en el segundo trimestre no están esperando el segundo y el cuarto o el quinto ultrasonido. Con respecto a estas futuras madres, el estudio intenta ser más completo. En su conclusión, habrá información que no está incluida en el procedimiento estándar: la determinación de la velocidad del flujo sanguíneo en los vasos uterinos y placentarios. Es importante entender si el bebé se siente "fuera del tubo".
En este caso, el examen por ultrasonido de la segunda prueba incluye una descripción detallada de cada una de los fetos. Los parámetros son diferentes porque dos o tres bebés no pueden desarrollarse de acuerdo con el mismo patrón, a pesar de que son portados por una madre.
Incapacidad para determinar el sexo
Si el médico en la segunda ecografía no pudo decir a los padres el sexo del futuro bebé, esto no significa que el estudio se realizó deficientemente. Esto es raro, pero es posible que el bebé en el momento del examen simplemente se sienta en una posición incómoda para revisarlo o le dé la espalda al sensor.
En este caso, el especialista no puede garantizar un resultado preciso.
Si el médico en la segunda ecografía no pudo decir a los padres el sexo del futuro bebé, esto no significa que el estudio se realizó deficientemente. Esto es raro, pero es posible que el bebé en el momento del examen simplemente se sienta en una posición incómoda para revisarlo o le dé la espalda al sensor.
En este caso, el especialista no puede garantizar un resultado preciso.